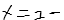胚培養士
タイミング療法や排卵誘発剤の使用など、
なんらかの不妊治療の経験があるカップルは
6組に1組です。
そして体外受精、顕微受精など、
高度な不妊治療で生まれてくる赤ちゃんは、
20人に1人です。
わたしは11人産みましたが、
実は4人目のとき、
タイミング療法、子宮卵管造影、通水検査、
排卵誘発剤という不妊治療を半年間経験しました。
ばぶばぶでも、
不妊治療で赤ちゃんを授かった人は
年々増えているように思います。
田舎では今も結婚年齢は早めだけど、
都会では、結婚、出産年齢は確実に上がっています。
これから先、不妊治療はますます身近な医療に
なっていくと思います。
先進国のなかでも
日本の不妊治療の実施数はケタ外れに多く
堂々の第1位です。
1位だから、成功率もさぞかし高くて、さすが日本!
と言いたいところですが、
実はなんと・・・
出産というゴールに届かずに終わる
不妊治療の件数も世界で第1位なんです。
不妊治療の現場では、専門医と、
受精卵を育てるスペシャリスト、胚培養士が
活躍しています。
諸外国では
統一された不妊治療ガイドラインがあるのですが、
日本の治療方針はクリニックによってバラバラ。
マニュアルが存在しないのです。
それゆえに妊娠率にも差が出てしまうことは
不妊治療に携わる医療者、そして治療を受ける患者側も
みんなが感じていることだと思います。
患者さんはどのクリニックを信じていいのか
確信を持つことができずに
転院を繰り返すこともあるし、
それさえできない患者さんは、
自分に合っていない治療方法を延々続け
結果が出ないままメンタルを病んでいくことも・・・。
自然ではなかなか妊娠しないカップルに対して
精子を子宮に注入する治療法
『人工授精』。
このとき胚培養士は、まず精液検査をします。
よく動き回っている精子、あまり動かない精子、
早いスピードで直進している元気のいい精子が
どれぐらいいるか調べます。
採取した精液を洗浄し、遠心分離機にかけ、
濃縮して元気のいい精子だけを集めます。
胚培養士の手によって集められた精子は
医師へとバトンタッチされ、子宮内に注入されます。
『体外受精』では、
医師が卵巣から取り出した成熟卵子(採卵)を
胚培養士が受け取り、
同じように濃縮処理した精子を
シャーレの中で卵子に振りかけて自然に受精させます。
『顕微受精』では、
医師が卵巣から取り出した成熟卵子に
質のいい精子をたったひとつ、胚培養士が慎重に選び、
極細のガラス針で注入し、受精卵を作ります。
体外受精と顕微受精では、
翌日に無事に受精しているかを確認し、
受精卵の形態や分割速度を細かくチェックしながら
特殊な環境下で胚を大切に培養、
大切に育てていきます。
ときには受精卵を凍結保存したり、
子宮内に移植するタイミングで融解するなど
胚の管理の一切を胚培養士が行います。
顕微受精時、たった一匹の精子は、
どんな基準で選ぶのでしょう。
実は、いい形状をしていて運動している精子が
よい精子とも限りません。
正常な精子を作る能力を持つ健康な男性であっても
DNAを損傷した精子が
一定の比率で出現することがわかっています。
元気に動き回っていて
一見、質のよさそうな精子のなかにも、
異常精子が混在しているわけです。
また、見た目はいい形状をしていて
よく動いて元気そうなのに
一番最初に卵子に入り込む精子の先体(頭部)が
欠損していたり空砲だったり・・・
という場合もあります。
つまり、顕微鏡を覗いただけで
「運動精子=良質な質の高い精子」という
構図は成り立たないのです。
日本産婦人科学会でも2009年に
「精子数や運動率は必ずしも
精子の質を直接反映するものではない」
と述べています。
無数にいる精子の中から
一匹の精子を選ぶことは、命の選択です。
顕微受精による不妊治療の成功率にも直結する
この重大な判断は、
胚培養士個人の判断に任されるわけです。
でも残念ながら、
質のよい精子の主要な指標として、
「大事なのは運動率と数」と
患者さんに伝えている場合も少なくありません。
精子の質を詳しく判断することのできない
日本の不妊治療の現場が
どうやら諸外国に比べて治療の成功率の低さに
つながっているひとつの原因なのでは・・・
と懸念されています。
何度、治療にトライしても妊娠しない場合、
女性側の卵子の老化や子宮卵巣機能の低下が
主要な原因と説明されることが多いですが、
実際には、不成功ケースの実に4割に、
このような精子の機能異常が関わっていることも
わかってきています。
卵子や精子、受精卵を扱うには
かなりの高度な技術と経験が必要です。
卵子はたった0,1mmしかありません。
ミクロの卵子のどこも傷つけることなく
確実に精子を注入する顕微受精には
職人技が問われます。
海外では、胚培養士は専門的医療職としての地位が
しっかりと確立されていますが、
日本では、こんなに重要な任務を担っているにも関わらず
なんと国家資格ではないのです。
臨床検査技師出身者と、
畜産や生命科学を専攻した農学部出身者が
●日本卵子学会
●日本臨床エンブリオロジスト学会
2つの異なる学会が提示する独自の認定資格を受けて
胚培養士として活躍しているのが現状。
正規の教育機関もほとんど充実しておらず、
認定されたあと実際の不妊治療の現場に出て、
熟練した胚培養士から技術や知識を
さらに深く指導してもらいながら
3年ぐらいの経験を経てようやく
顕微受精ができるレベルに達するのだそうです。
医師や助産師が国家資格であるように
不妊治療の現場で担う彼らの役割と責任を考えると
民間資格のままでいいんだろうか?
という疑問が頭をよぎります。
不妊治療において、いのちの誕生は、
胚培養士の腕にかかっているとも言われるほど
重大な役割を負っているのに・・・
いかに受精率をあげ、よい状態の胚を培養できるか、
そしていかに妊娠率をあげるか。
胚培養士は、
不妊治療のチーム医療の土台であり、
中心だといっても過言ではない存在なのに。
豊富な専門知識と高い技術を持つ
胚培養士はたくさん活躍されていると思うのですが、
国家資格さえも持たない胚培養士の判断と、
彼らが提供する受精卵情報は
どこまで正確なのかと不安になる・・・
という患者さんからの声も多く聞かれます。
公的な資格職にすることは
藁をもすがる気持ちで大金を支払って
胚培養士に治療の運命を託す患者さんたちの、
せめてもの安心材料、そして希望の光になりますよね。
国家資格ではなく、学会の認定にとどまっているかぎり、
不妊治療の医療現場でなにか問題が起きたとき
胚培養士がどこまで責任を問われるのかさえも
クリアではありません。
まぁ、いろんなオトナの事情があるんでしょうけど、
2つの学会に分裂して、
それぞれが譲らないなんてアホみたい。
さまざまな思いを抱え、必死にがんばっている
不妊治療中の夫婦の気持ちを第一に考えたら
胚培養士の公的資格制度を設けることは
迷う材料はカケラもないんじゃないかと思います。
生殖補助医療業界自体が
根底から見直してほしいと切に願います。